Tình trạng bệnh nhân sau khi chạy thận nhân tạo so với trước khi chạy:
− Bệnh nhân sau khi chạy có tiểu được không?
− Dấu chứng phù có giảm không?
− Tình trạng thần kinh và tiêu hoá của bệnh nhân.
− Các dấu hiệu sinh tồn có gì bất thường hay tốt lên không?
1.1. Định nghĩa
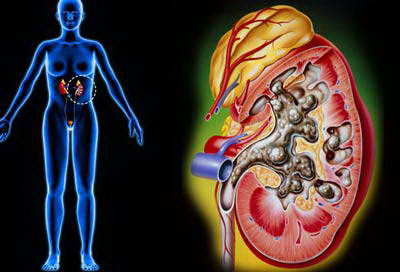
Thận nhân tạo là một biện pháp điều trị dùng màng lọc bán thấm để thay thế thận suy, nhằm:
− Lọc sạch các sản phẩm giáng hóa nội sinh bị tích tụ trong máu gây độc hại cho cơ thể khi suy thận. Quan trọng nhất là các nitơ phi protein: ure, creatinin, acid uric…
− Điều chỉnh toan máu.
− Điều chỉnh rối loạn các chất điện giải, rút dịch phù.
− Loại bỏ các độc chất từ ngoài vào như trong ngộ độc thuốc ngủ bacbiturat.
1.2. Các nguyên lý được ứng dụng để chạy thận nhân tạo
Muốn lọc máu cho bệnh nhân suy thận, người ta phải thiết lập một hệ thống: một bên là máu cơ thể, một bên là dịch lọc gần giống dịch ngoài tế bào, ở giữa có màng lọc bán thấm ngăn cách. Màng lọc không cho những chất có phân tử lớn như protein đi qua. Các chất có kích thước bé được lọc qua màng để loại bỏ khỏi máu dựa trên cơ sở 4 nguyên lý sau đây.
− Khuyếch tán phân biệt: các chất như ure, creatinin, kali, natri… được khuyếch tán qua màng theo chênh lệch nồng độ, chất có nồng độ trong máu cao sẽ khuyếch tán qua màng vào khoang dịch lọc và ngược lại. Ví dụ: urê máu cao, dịch lọc không có urê. Urê sẽ khuyếch tán từ máu ra dịch lọc và được loại ra khỏi cơ thể theo dịch lọc.
Thẩm thấu: giữa dịch lọc và máu nồng độ nước ngang nhau do đó không có khuyếch tán phân biệt. Để rút nước cho bệnh nhân phù người ta pha nhiều glucose vào dịch lọc nhằm tăng nồng độ thẩm thấu của dịch lọc cao hơn trong máu. Nước từ máu sẽ thẩm thấu qua màng ra dịch lọc theo nguyên lý thẩm thấu và được loại bỏ theo dịch lọc ra khỏi cơ thể.
− Siêu lọc: nước và các chất được đẩy qua màng lọc nhờ thiết bị làm tăng áp lực lọc của máu đi qua bộ lọc nhân tạo.
− Hấp thu: chất cần lọc được hấp thu khi máu qua bộ lọc có chứa chất hấp thụ.
1.3. Các kỹ thuật lọc máu
− Trên cơ sở ứng dụng 4 nguyên lý trên, cho đến nay có 3 kỹ thuật chính trong chạy thận nhân tạo:
+ Thẩm thấu máu nhân tạo (haemodialysis)
+ Siêu lọc máu (haemofiltration) + Hấp thụ máu (haemoperfusion).
− Dung dịch để chạy thận nhân tạo:
Na: 138 mEq/l Cl: 107 mEq/l K: 0-1 mEq/l
Acetat: 38 mEq/l Ca: 3 mEq/l Glucoza 1-2 g/l
Mg: 1,5 mEq/l
− Kỹ thuật đưa máu ra ngoài cơ thể:
+ Shunt động -tĩnh mạch: nay ít dùng vì thường bị nhiễm trùng và tắc đông máu trong ống shunt.
+ Lỗ thông động -tĩnh mạch ngoại vi: máu động mạch chảy vào tĩnh mạch làm căng tĩnh mạch dễ tiêm chọc. Phương pháp này thường được dùng nhất để chạy thận nhân tạo chu kỳ.
1.4. Chỉ định và chống chỉ định trong chạy thận có chu kỳ
1.4.1. Chỉ định
− Bệnh nhân suy thận mạn giai đoạn cuối (giai đoạn 3,4). Mỗi tuần chạy thận 2-3 lần, mỗi lần 5-6 giờ.
− Chuẩn bị cho vấn đề ghép thận.
1.4.2. Chống chỉ định
Chỉ là tương đối, phải dè dặt khi bệnh nhân có:
− Sốc, huyết áp thấp
− Suy tim nặng, tràn dịch màng tim
Rối loạn đông máu không phải do urê máu cao
Tuổi cao trên 70, thể trạng bệnh nhân quá yếu
− Xơ gan, ung thư
1.5. Biến chứng và tiên lượng
1.5.1. Biến chứng
− Tràn dịch màng tim
− Nhiễm khuẩn máu, viêm gan virus
− Suy tim
− Rối loạn nước điện giải
− Tai biến do kỹ thuật
1.5.2. Tiên lượng
Nếu kỹ thuật tốt và chỉ định đúng thì:
− 10 % chết trong năm đầu
− 5% chết trong năm thứ 2
− Có khả năng kéo dài đời sống trong 5-10 năm
2.1. Nhận định
Đối với bệnh nhân có chỉ định chạy thận chu kỳ, người điều dưỡng cần nhận định về nhu cầu được chăm sóc của bệnh nhân trước, trong và sau khi chạy thận để có kế hoạch chăm sóc thích hợp, hạn chế tối đa các tai biến trong quá trình chạy thận.
2.1.1. Nhận định qua hỏi bệnh nhân
− Bệnh nhân đã được chẩn đoán suy thận mạn từ bao giờ?
− Thời gian suy thận mạn trong bao lâu?
− Đã chạy thận chu kỳ lần nào chưa?
− Các tai biến của các lần chạy thận trước.
− Tiền sử suy tim, xơ gan.
− Nguyên nhân gây suy thận mạn.
2.1.2. Quan sát bệnh nhân
− Thể trạng chung: có quá gầy yếu không?
Tinh thần của bệnh nhân?
Tình trạng phù?
− Số lượng nước tiểu: ít hoặc vô niệu?
− Có buồn nôn và nôn không?
− Tình trạng hô hấp và hơi thở
− Các dấu hiệu về da, niêm mạc
− Tình trạng đi cầu và tính chất phân
2.1.3. Khám bệnh nhân
Dựa vào các triệu chứng lâm sàng và cận lâm sàng để xác định bệnh nhân đang có suy thận giai đoạn cuối, có chỉ định chạy thận nhân tạo có chu kỳ.
− Lấy dấu hiệu sống
− Khám phổi: nhịp, kiểu thở, các tiếng bất thường…
− Khám tim: nhịp tim, tiếng tim bệnh lý.
− Khám bụng: tình trạng báng…
2.1.4. Thu nhận thông tin
− Kiểm tra các dấu hiệu sống.
− Đo số lượng nước tiểu.
2.2. Chẩn đoán điều dưỡng
Qua khai thác các triệu chứng ở trên một số chẩn đoán có thể có ở bệnh nhân suy thận mạn.
− Da và niêm mạc nhợt nhạt do thiếu máu.
− Nôn và buồn nôn do tăng ure máu.
− Số lượng nước tiểu giảm do giảm chức năng lọc cầu thận.
− Tăng thể tích dịch do ứ nước và muối.
− Nguy cơ phù phổi cấp do ứ máu ở phổi.
2.3. Lập kế hoạch chăm sóc
Người điều dưỡng phân tích, tổng hợp và đúc kết các dữ kiện để xác định nhu cầu cần thiết của bệnh nhân, từ đó lập kế hoạch chăm sóc. Khi lập kế hoạch chăm sóc phải xem xét đến tình trạng bệnh nhân, đề xuất vấn đề ưu tiên cần thực hiện trước.
2.3.1. Chăm sóc cơ bản
− Bệnh nhân phải được nghĩ ngơi yên tĩnh.
Ăn uống đầy đủ năng lượng, hạn chế protein.
Vệ sinh sạch sẽ hàng ngày.
2.3.2. Thực hiện các y lệnh
− Chuẩn bị bệnh nhân chạy thận nhân tạo.
− Cho bệnh nhân uống thuốc và tiêm thuốc theo chỉ định.
− Làm các xét nghiệm trước, trong và sau khi chạy thận.
− Theo dõi bệnh nhân trước, trong và sau khi chạy thận.
− Phối hợp với bác sĩ thực hiện các bước khi làm thủ thuật.
2.3.3. Theo dõi
− Mạch, nhiệt độ, huyết áp, nhịp thở, cân nặng, tình trạng bệnh nhân. Nếu có bất thường báo cho bác sĩ ngay.
− Theo dõi số lượng và màu sắc nước tiểu.
− Theo dõi một số xét nghiệm.
2.3.4. Giáo dục sức khoẻ
Bệnh nhân và gia đình cần phải biết về nguyên nhân, cách phát hiện bệnh suy thận mạn cũng như các tai biến có thể xảy ra trong và sau quá trình chạy thận nhân tạo.
2.4. Thực hiện kế hoạch chăm sóc
2.4.1. Thực hiện chăm sóc cơ bản
− Để bệnh nhân nằm nghỉ ở tư thế đầu cao, nghĩ ngơi yên tĩnh.
− Chuẩn bị yếu tố tâm lý cho bệnh nhân và gia đình về thủ thuật chạy thận.
− Luôn giữ ấm cơ thể bệnh nhân.
− Quan sát và theo dõi các dấu hiệu sinh tồn.
− Chế độ ăn uống:
+ Nước uống: cần căn cứ vào tình trạng bệnh nhân, tình trạng huyết áp và lượng nước tiểu. Thường thì lượng nước đưa vào kể cả ăn uống khoảng 300 ml cộng với lượng nước tiểu trong ngày.
+ Ăn chất dễ tiêu, đảm bảo năng lượng và vitamin. Lượng protein đưa vào cũng cần căn cứ vào tình trạng ure máu của bệnh nhân.
Cho đến nay thì chế độ ăn giảm protein có bổ sung đủ acid amin cơ bản cần thiết đã được khẳng định là có khả năng làm chậm tiến triển của suy thận mạn.
Vệ sinh hàng ngày cho bệnh nhân:
Hàng ngày vệ sinh răng miệng và da để tránh các ổ nhiễm khẩn, phát hiện sớm các ổ nhiễm trùng để có hướng điều trị cho bệnh nhân. áo, quần, vải trải giường và các vật dùng phải luôn được sạch sẽ. Nếu có ổ loét trên da phải rửa sạch bằng nước oxy già hoặc xanh methylen.
2.4.2. Thực hiện các y lệnh
− Thực hiện các xét nghiệm:
+ Các xét nghiệm về máu như: công thức máu, nhóm máu, ure, creatinin, điện giải đồ và dự trữ kiềm, khí máu, pH, glucose, protit, Hb, hematocrit.
+ Các xét nghiệm về nước tiểu: protein, ure, creatinin và tế bào, vi trùng.
+ Điện tâm đồ.
+ X-quang tim phổi.
− Chuẩn bị bệnh nhân:
+ Bệnh nhân nằm trong phòng đảm bảo vô trùng.
+ Đặt sonde bàng quang.
+ Rửa sạch, sát trùng da vùng mạch máu để làm cầu nối theo chỉ định, trải lên trên bằng một săng vô trùng, có lỗ.
− Thuốc dùng: thực hiện đầy đủ theo y lệnh khi dùng thuốc chống đông. Khi kết thúc chạy thận nhân tạo dùng sulfate protamin. Nếu có bất thường báo cho bác sĩ biết.
2.4.3. Theo dõi
2.4.3.1. Theo dõi trước chạy thận nhân tạo
− Dấu hiệu sinh tồn: mạch, nhiệt, huyết áp, nhịp thở, cân nặng của bệnh nhân.
− Tình trạng thiếu máu ở bệnh nhân suy thận mạn.
− Số lượng và màu sắc nước tiểu.
− Theo dõi các xét nghiệm:
+ Xét nghiệm máu: ure, creatinin, điện giải đồ, khí máu, pH, glucose, protein, hematocrit, Hb.
+ Xét nghiệm nước tiểu: ure, creatinin.
+ Điện tâm đồ.
+ Xquang phổi.
2.4.3.2. Theo dõi trong khi chạy thận nhân tạo
Điều dưỡng viên phải lập bảng theo dõi quá trình chạy thận nhân tạo, ghi chép 15-30 phút /lần.
− Dấu hiệu sinh tồn: mạch, nhiệt, huyết áp, nhịp thở của bệnh nhân.
− Tình trạng bệnh nhân: da, niêm mạc, cảm giác lạnh run, ý thức.
− Lượng nước tiểu.
− Theo dõi tình trạng huyết động của bệnh nhân.
− Theo dõi các loại thuốc được sử dụng trong quá trình lọc.
− Theo dõi các tai biến có thể xảy ra:
+ Tràn máu màng tim.
+ Suy tim.
+ Rối loạn nước, điện giải.
+ Tai biến do kỹ thuật.
− Theo dõi tốc độ lọc, tổng số dịch lọc.
− Theo dõi tốc độ dịch truyền dịch vào, tổng số dịch truyền, loại dịch.
− Theo dõi thời gian chạy thận nhân tạo.
− Theo dõi hoạt động của máy, đảm bảo an toàn đường dây dẫn, đảm bảo an toàn đường truyền.
2.4.3.3. Theo dõi sau chạy thận nhân tạo
− Các dấu hiệu sinh tồn, cân nặng của bệnh nhân.
− Lượng nước tiểu trong 24 giờ
− Theo dõi các biến chứng:
+ Nhiễm khuẩn máu, viêm gan virus.
+ Xuất huyết.
− Các xét nghiệm: ure, creatinin máu, điện giải đồ máu.
2.4.4. Giáo dục sức khỏe
Bệnh nhân và gia đình bệnh nhân cần biết về sự cần thiết chạy thận nhân tạo chu kỳ ở những bệnh nhân suy thận mạn giai đoạn cuối, cũng như các tai biến có thể xảy ra trong và sau quá trình chạy thận nhân tạo.
2.5. Đánh giá
Tình trạng bệnh nhân sau khi chạy thận nhân tạo so với trước khi chạy:
− Bệnh nhân sau khi chạy có tiểu được không?
− Dấu chứng phù có giảm không?
− Tình trạng thần kinh và tiêu hoá của bệnh nhân.
− Các dấu hiệu sinh tồn có gì bất thường hay tốt lên không?
− Điện giải đồ trở lại bình thường không?, đặc biệt là kali và dự trữ kiềm.
− Đánh giá chăm sóc điều dưỡng cơ bản có được thực hiện và đáp ứng được với yêu cầu của người bệnh không?
− Những vấn đề sai sót hoặc thiếu cần bổ sung vào kế hoạch chăm sóc và điều trị để thực hiện.
− Bệnh nhân sau khi chạy có tiểu được không?
− Dấu chứng phù có giảm không?
− Tình trạng thần kinh và tiêu hoá của bệnh nhân.
− Các dấu hiệu sinh tồn có gì bất thường hay tốt lên không?
1. THẬN NHÂN TẠO
1.1. Định nghĩa
Thận nhân tạo là một biện pháp điều trị dùng màng lọc bán thấm để thay thế thận suy, nhằm:
− Lọc sạch các sản phẩm giáng hóa nội sinh bị tích tụ trong máu gây độc hại cho cơ thể khi suy thận. Quan trọng nhất là các nitơ phi protein: ure, creatinin, acid uric…
− Điều chỉnh toan máu.
− Điều chỉnh rối loạn các chất điện giải, rút dịch phù.
− Loại bỏ các độc chất từ ngoài vào như trong ngộ độc thuốc ngủ bacbiturat.
1.2. Các nguyên lý được ứng dụng để chạy thận nhân tạo
Muốn lọc máu cho bệnh nhân suy thận, người ta phải thiết lập một hệ thống: một bên là máu cơ thể, một bên là dịch lọc gần giống dịch ngoài tế bào, ở giữa có màng lọc bán thấm ngăn cách. Màng lọc không cho những chất có phân tử lớn như protein đi qua. Các chất có kích thước bé được lọc qua màng để loại bỏ khỏi máu dựa trên cơ sở 4 nguyên lý sau đây.
− Khuyếch tán phân biệt: các chất như ure, creatinin, kali, natri… được khuyếch tán qua màng theo chênh lệch nồng độ, chất có nồng độ trong máu cao sẽ khuyếch tán qua màng vào khoang dịch lọc và ngược lại. Ví dụ: urê máu cao, dịch lọc không có urê. Urê sẽ khuyếch tán từ máu ra dịch lọc và được loại ra khỏi cơ thể theo dịch lọc.
Thẩm thấu: giữa dịch lọc và máu nồng độ nước ngang nhau do đó không có khuyếch tán phân biệt. Để rút nước cho bệnh nhân phù người ta pha nhiều glucose vào dịch lọc nhằm tăng nồng độ thẩm thấu của dịch lọc cao hơn trong máu. Nước từ máu sẽ thẩm thấu qua màng ra dịch lọc theo nguyên lý thẩm thấu và được loại bỏ theo dịch lọc ra khỏi cơ thể.
− Siêu lọc: nước và các chất được đẩy qua màng lọc nhờ thiết bị làm tăng áp lực lọc của máu đi qua bộ lọc nhân tạo.
− Hấp thu: chất cần lọc được hấp thu khi máu qua bộ lọc có chứa chất hấp thụ.
1.3. Các kỹ thuật lọc máu
− Trên cơ sở ứng dụng 4 nguyên lý trên, cho đến nay có 3 kỹ thuật chính trong chạy thận nhân tạo:
+ Thẩm thấu máu nhân tạo (haemodialysis)
+ Siêu lọc máu (haemofiltration) + Hấp thụ máu (haemoperfusion).
− Dung dịch để chạy thận nhân tạo:
Na: 138 mEq/l Cl: 107 mEq/l K: 0-1 mEq/l
Acetat: 38 mEq/l Ca: 3 mEq/l Glucoza 1-2 g/l
Mg: 1,5 mEq/l
− Kỹ thuật đưa máu ra ngoài cơ thể:
+ Shunt động -tĩnh mạch: nay ít dùng vì thường bị nhiễm trùng và tắc đông máu trong ống shunt.
+ Lỗ thông động -tĩnh mạch ngoại vi: máu động mạch chảy vào tĩnh mạch làm căng tĩnh mạch dễ tiêm chọc. Phương pháp này thường được dùng nhất để chạy thận nhân tạo chu kỳ.
1.4. Chỉ định và chống chỉ định trong chạy thận có chu kỳ
1.4.1. Chỉ định
− Bệnh nhân suy thận mạn giai đoạn cuối (giai đoạn 3,4). Mỗi tuần chạy thận 2-3 lần, mỗi lần 5-6 giờ.
− Chuẩn bị cho vấn đề ghép thận.
1.4.2. Chống chỉ định
Chỉ là tương đối, phải dè dặt khi bệnh nhân có:
− Sốc, huyết áp thấp
− Suy tim nặng, tràn dịch màng tim
Rối loạn đông máu không phải do urê máu cao
Tuổi cao trên 70, thể trạng bệnh nhân quá yếu
− Xơ gan, ung thư
1.5. Biến chứng và tiên lượng
1.5.1. Biến chứng
− Tràn dịch màng tim
− Nhiễm khuẩn máu, viêm gan virus
− Suy tim
− Rối loạn nước điện giải
− Tai biến do kỹ thuật
1.5.2. Tiên lượng
Nếu kỹ thuật tốt và chỉ định đúng thì:
− 10 % chết trong năm đầu
− 5% chết trong năm thứ 2
− Có khả năng kéo dài đời sống trong 5-10 năm
2. CHĂM SÓC BỆNH NHÂN CHẠY THẬN CHU KỲ
2.1. Nhận định
Đối với bệnh nhân có chỉ định chạy thận chu kỳ, người điều dưỡng cần nhận định về nhu cầu được chăm sóc của bệnh nhân trước, trong và sau khi chạy thận để có kế hoạch chăm sóc thích hợp, hạn chế tối đa các tai biến trong quá trình chạy thận.
2.1.1. Nhận định qua hỏi bệnh nhân
− Bệnh nhân đã được chẩn đoán suy thận mạn từ bao giờ?
− Thời gian suy thận mạn trong bao lâu?
− Đã chạy thận chu kỳ lần nào chưa?
− Các tai biến của các lần chạy thận trước.
− Tiền sử suy tim, xơ gan.
− Nguyên nhân gây suy thận mạn.
2.1.2. Quan sát bệnh nhân
− Thể trạng chung: có quá gầy yếu không?
Tinh thần của bệnh nhân?
Tình trạng phù?
− Số lượng nước tiểu: ít hoặc vô niệu?
− Có buồn nôn và nôn không?
− Tình trạng hô hấp và hơi thở
− Các dấu hiệu về da, niêm mạc
− Tình trạng đi cầu và tính chất phân
2.1.3. Khám bệnh nhân
Dựa vào các triệu chứng lâm sàng và cận lâm sàng để xác định bệnh nhân đang có suy thận giai đoạn cuối, có chỉ định chạy thận nhân tạo có chu kỳ.
− Lấy dấu hiệu sống
− Khám phổi: nhịp, kiểu thở, các tiếng bất thường…
− Khám tim: nhịp tim, tiếng tim bệnh lý.
− Khám bụng: tình trạng báng…
2.1.4. Thu nhận thông tin
− Kiểm tra các dấu hiệu sống.
− Đo số lượng nước tiểu.
2.2. Chẩn đoán điều dưỡng
Qua khai thác các triệu chứng ở trên một số chẩn đoán có thể có ở bệnh nhân suy thận mạn.
− Da và niêm mạc nhợt nhạt do thiếu máu.
− Nôn và buồn nôn do tăng ure máu.
− Số lượng nước tiểu giảm do giảm chức năng lọc cầu thận.
− Tăng thể tích dịch do ứ nước và muối.
− Nguy cơ phù phổi cấp do ứ máu ở phổi.
2.3. Lập kế hoạch chăm sóc
Người điều dưỡng phân tích, tổng hợp và đúc kết các dữ kiện để xác định nhu cầu cần thiết của bệnh nhân, từ đó lập kế hoạch chăm sóc. Khi lập kế hoạch chăm sóc phải xem xét đến tình trạng bệnh nhân, đề xuất vấn đề ưu tiên cần thực hiện trước.
2.3.1. Chăm sóc cơ bản
− Bệnh nhân phải được nghĩ ngơi yên tĩnh.
Ăn uống đầy đủ năng lượng, hạn chế protein.
Vệ sinh sạch sẽ hàng ngày.
2.3.2. Thực hiện các y lệnh
− Chuẩn bị bệnh nhân chạy thận nhân tạo.
− Cho bệnh nhân uống thuốc và tiêm thuốc theo chỉ định.
− Làm các xét nghiệm trước, trong và sau khi chạy thận.
− Theo dõi bệnh nhân trước, trong và sau khi chạy thận.
− Phối hợp với bác sĩ thực hiện các bước khi làm thủ thuật.
2.3.3. Theo dõi
− Mạch, nhiệt độ, huyết áp, nhịp thở, cân nặng, tình trạng bệnh nhân. Nếu có bất thường báo cho bác sĩ ngay.
− Theo dõi số lượng và màu sắc nước tiểu.
− Theo dõi một số xét nghiệm.
2.3.4. Giáo dục sức khoẻ
Bệnh nhân và gia đình cần phải biết về nguyên nhân, cách phát hiện bệnh suy thận mạn cũng như các tai biến có thể xảy ra trong và sau quá trình chạy thận nhân tạo.
2.4. Thực hiện kế hoạch chăm sóc
2.4.1. Thực hiện chăm sóc cơ bản
− Để bệnh nhân nằm nghỉ ở tư thế đầu cao, nghĩ ngơi yên tĩnh.
− Chuẩn bị yếu tố tâm lý cho bệnh nhân và gia đình về thủ thuật chạy thận.
− Luôn giữ ấm cơ thể bệnh nhân.
− Quan sát và theo dõi các dấu hiệu sinh tồn.
− Chế độ ăn uống:
+ Nước uống: cần căn cứ vào tình trạng bệnh nhân, tình trạng huyết áp và lượng nước tiểu. Thường thì lượng nước đưa vào kể cả ăn uống khoảng 300 ml cộng với lượng nước tiểu trong ngày.
+ Ăn chất dễ tiêu, đảm bảo năng lượng và vitamin. Lượng protein đưa vào cũng cần căn cứ vào tình trạng ure máu của bệnh nhân.
Cho đến nay thì chế độ ăn giảm protein có bổ sung đủ acid amin cơ bản cần thiết đã được khẳng định là có khả năng làm chậm tiến triển của suy thận mạn.
Vệ sinh hàng ngày cho bệnh nhân:
Hàng ngày vệ sinh răng miệng và da để tránh các ổ nhiễm khẩn, phát hiện sớm các ổ nhiễm trùng để có hướng điều trị cho bệnh nhân. áo, quần, vải trải giường và các vật dùng phải luôn được sạch sẽ. Nếu có ổ loét trên da phải rửa sạch bằng nước oxy già hoặc xanh methylen.
2.4.2. Thực hiện các y lệnh
− Thực hiện các xét nghiệm:
+ Các xét nghiệm về máu như: công thức máu, nhóm máu, ure, creatinin, điện giải đồ và dự trữ kiềm, khí máu, pH, glucose, protit, Hb, hematocrit.
+ Các xét nghiệm về nước tiểu: protein, ure, creatinin và tế bào, vi trùng.
+ Điện tâm đồ.
+ X-quang tim phổi.
− Chuẩn bị bệnh nhân:
+ Bệnh nhân nằm trong phòng đảm bảo vô trùng.
+ Đặt sonde bàng quang.
+ Rửa sạch, sát trùng da vùng mạch máu để làm cầu nối theo chỉ định, trải lên trên bằng một săng vô trùng, có lỗ.
− Thuốc dùng: thực hiện đầy đủ theo y lệnh khi dùng thuốc chống đông. Khi kết thúc chạy thận nhân tạo dùng sulfate protamin. Nếu có bất thường báo cho bác sĩ biết.
2.4.3. Theo dõi
2.4.3.1. Theo dõi trước chạy thận nhân tạo
− Dấu hiệu sinh tồn: mạch, nhiệt, huyết áp, nhịp thở, cân nặng của bệnh nhân.
− Tình trạng thiếu máu ở bệnh nhân suy thận mạn.
− Số lượng và màu sắc nước tiểu.
− Theo dõi các xét nghiệm:
+ Xét nghiệm máu: ure, creatinin, điện giải đồ, khí máu, pH, glucose, protein, hematocrit, Hb.
+ Xét nghiệm nước tiểu: ure, creatinin.
+ Điện tâm đồ.
+ Xquang phổi.
2.4.3.2. Theo dõi trong khi chạy thận nhân tạo
Điều dưỡng viên phải lập bảng theo dõi quá trình chạy thận nhân tạo, ghi chép 15-30 phút /lần.
− Dấu hiệu sinh tồn: mạch, nhiệt, huyết áp, nhịp thở của bệnh nhân.
− Tình trạng bệnh nhân: da, niêm mạc, cảm giác lạnh run, ý thức.
− Lượng nước tiểu.
− Theo dõi tình trạng huyết động của bệnh nhân.
− Theo dõi các loại thuốc được sử dụng trong quá trình lọc.
− Theo dõi các tai biến có thể xảy ra:
+ Tràn máu màng tim.
+ Suy tim.
+ Rối loạn nước, điện giải.
+ Tai biến do kỹ thuật.
− Theo dõi tốc độ lọc, tổng số dịch lọc.
− Theo dõi tốc độ dịch truyền dịch vào, tổng số dịch truyền, loại dịch.
− Theo dõi thời gian chạy thận nhân tạo.
− Theo dõi hoạt động của máy, đảm bảo an toàn đường dây dẫn, đảm bảo an toàn đường truyền.
2.4.3.3. Theo dõi sau chạy thận nhân tạo
− Các dấu hiệu sinh tồn, cân nặng của bệnh nhân.
− Lượng nước tiểu trong 24 giờ
− Theo dõi các biến chứng:
+ Nhiễm khuẩn máu, viêm gan virus.
+ Xuất huyết.
− Các xét nghiệm: ure, creatinin máu, điện giải đồ máu.
2.4.4. Giáo dục sức khỏe
Bệnh nhân và gia đình bệnh nhân cần biết về sự cần thiết chạy thận nhân tạo chu kỳ ở những bệnh nhân suy thận mạn giai đoạn cuối, cũng như các tai biến có thể xảy ra trong và sau quá trình chạy thận nhân tạo.
2.5. Đánh giá
Tình trạng bệnh nhân sau khi chạy thận nhân tạo so với trước khi chạy:
− Bệnh nhân sau khi chạy có tiểu được không?
− Dấu chứng phù có giảm không?
− Tình trạng thần kinh và tiêu hoá của bệnh nhân.
− Các dấu hiệu sinh tồn có gì bất thường hay tốt lên không?
− Điện giải đồ trở lại bình thường không?, đặc biệt là kali và dự trữ kiềm.
− Đánh giá chăm sóc điều dưỡng cơ bản có được thực hiện và đáp ứng được với yêu cầu của người bệnh không?
− Những vấn đề sai sót hoặc thiếu cần bổ sung vào kế hoạch chăm sóc và điều trị để thực hiện.